|
El electrocardiograma (ECG/EKG, del alemán Elektrokardiogramm) es el gráfico que se obtiene con el electrocardiógrafo para medir la actividad eléctrica del corazón en forma de cinta gráfica continua. Es el instrumento principal de la electrofisiología cardiaca y tiene una función relevante en el cribado y diagnostico de las enfermedades cardiovasculares, alteraciones metabólicas y la predisposición a una muerte súbita cardiaca. El nombre electrocardiograma esta compuesto por electro que implica la actividad eléctrica, cardio del griego corazón y grama, también del griego, que significa escritura. El electrocardiograma tiene la ventaja de ser un procedimiento médico con resultados disponibles inmediatamente, no es invasiva y es económica.[1] En la escritura, se ha preferido el uso de EKG en vez de ECG por lo fácil que resulta confundir la c con una e del EEG. Conocimientos adicionales recomendados
HistoriaEn 1872, Alexander Muirhead, durante sus estudios de posgrado en el Hospital de San Bartolomé de Londres, conectó alambres a la muñeca de un paciente febril con el fin de obtener un registro de los latidos del corazón.[2] Esta actividad se registró directamente para ser visualizado por un electrómetro de Lippmann por el fisiólogo británico John Burdon Sanderson.[3] En el siglo XIX se hizo evidente que el corazón generaba electricidad. La actividad bioeléctrica correspondiente al latido cardiaco fue descubierta por Kolliker y Mueller en 1856. El primero en aproximarse sistemáticamente a este órgano bajo el punto de vista eléctrico fue Augustus Waller, que trabajaba en el hospital St. Mary, en Paddington (Londres). Aunque en 1911 aún veía pocas aplicaciones clínicas a su trabajo, el logro llegó cuando Willem Einthoven, que trabajaba en Leiden (Países Bajos), descubrió el galvanómetro de cuerda, mucho más exacto que el galvanómetro capilar que usaba Waller. Einthoven asignó las letras P, Q, R, S y T a las diferentes deflexiones y describió las características electrocardiográficas de gran número de enfermedades cardiovasculares. Le fue otorgado el Premio Nobel de Fisiología o Medicina en 1924 por su descubrimiento. Por otro lado la compañía Cambridge Scientific Instruments, ubicada en Londres fabricó por primera vez la máquina de Einthoven en 1911, y en 1922 se unió con una compañía en Nueva York para formar Cambridge Instruments Company, Inc. Desde entonces, ambas compañías se han beneficiado con el intercambio mutuo de tecnología. Poco tiempo después el electrocardiógrafo demostró su valor en el diagnóstico médico y hoy se mantiene como uno de los instrumentos electrónicos más empleados en la medicina moderna. Actividad eléctrica del corazónEl corazón tiene cuatro cámaras: dos aurículas y dos ventrículos, izquierdos y derechos. La aurícula derecha recibe la sangre venosa del cuerpo y la envía al ventrículo derecho el cual la bombea a los pulmones, lugar en el que se oxigena y del que pasa a la aurícula izquierda. De aquí la sangre se deriva al ventrículo izquierdo, de donde se distribuye a todo el cuerpo y regresa a la aurícula derecha cerrando el ciclo cardíaco. Para que la contracción cíclica del corazón se realice en forma sincrónica y ordenada, existe un sistema de estimulación y conducción electrica compuesto por fibras de músculo cardíaco especializadas en la transmisión de impulsos eléctricos. Aunque el corazón tiene inervación por parte del sistema nervioso simpático, late aun sin estímulo de este, ya que el sistema de conducción es autoexcitable. Es por esto que un individuo carece de control voluntario sobre los latidos de su corazón. El sistema de conducción se inicia con la despolarización cardíaca y debe transmitir ese impulso eléctrico desde las aurículas hacía los ventrículos. Para ello se compone de los siguientes elementos: el nódulo sinusal, el nódulo auriculoventricular, el haz de His, con sus ramas derecha e izquierda y las Fibras de Purkinje. En el cuerpo humano se generan una amplia variedad de señales eléctricas, provocadas por la actividad química que tiene lugar en los nervios y músculos que lo conforman. El corazón, por ejemplo, conduce a un patrón característico de variaciones de voltaje. El registro y análisis de estos eventos bioeléctricos son importantes desde el punto de vista de la práctica clínica y de la investigación. Los potenciales se generan a nivel celular, es decir, cada una de las células es un diminuto generador de voltaje. Aunque es posible, con el empleo de microelectrodos, medir el potencial de una sola de ellas, las señales bioeléctricas de interés clínico se producen por la actividad coordinada de grandes grupos celulares. Es este tipo de actividad sincronizada, en el que intervienen muchas células, el que puede registrarse mediante métodos no invasivos, es decir, con el empleo de electrodos de metal colocados en la superficie del cuerpo. [4] Un electrocardiograma (EKG) es una prueba física ampliamente utilizada para valorar la condición del corazón en forma no invasiva. Dicha prueba se usa para evaluar el estado del sistema de conducción del corazón, el del músculo, y también, en forma indirecta, la condición de este órgano como una bomba y la aparición de ritmos patológicos causados por daño al tejido de conducción de las señales eléctricas, u otros trastornos no-cardíacos.[5] [6] El EKG es la representación gráfica de la actividad bioeléctrica del músculo cardíaco, por lo que un equipo de registro de EKG (electrocardiógrafo) es comparable a un voltímetro que realiza una función de registrador. Sistema de conducción eléctrica del corazónEl impulso cardíaco se origina espontáneamente en el nódulo sinusal, también llamado Sinoauricular (S.A.) o Marcapasos del Corazón, ubicado en la parte posterosuperior de la aurícula derecha. Éste nodulo tiene forma ovalada y es el más grande de los marcapasos cardíacos. Desde el nódulo sinusal, el impulso eléctrico se desplaza, diseminándose a través de las auriculas a través de las vías internodales, produciendo la despolarización auricular y su consecuente contracción.[1] La onda eléctrica llega luego al nódulo auriculoventricular, estructura ovalada, un 40% del tamaño del nódulo sinusal, ubicada en el lado derecho del tabique interventricular. Aquí, la onda eléctrica sufre una pausa de aproximadamente 0,1 segundo. El impulso cardíaco se disemina a través de un haz de fibras que es un puente entre el nódulo auriculoventricular y las ramas ventriculares, llamado haz de His. El haz de His se divide en 4 ramas: las ramas derecha e izquierda y esta última se divide en el fascículo izquierdo anterior y el fascículo izquierdo posterior, desde donde el impulso eléctrico es distribuido a los ventrículos mediante una red de fibras que ocasionan la contracción ventricular llamadas fibras de Purkinje, desencadenando la contracción ventricular.[1] UsosEl EKG tiene una amplia gama de usos:
Colocación de las derivacionesEl EKG se estructura en la medición del potencial eléctrico entre varios puntos corporales. Las derivaciones I, II y III se miden sobre los miembros: la I va del brazo derecho al izquierdo, la II del brazo derecho a la pierna izquierda y la III del brazo izquierdo a la pierna izquierda. A partir de esto se obtiene el punto imaginario V, localizado en el centro del pecho, por encima del corazón. Las otras nueve derivaciones provienen del potencial entre este punto y las tres derivaciones de los miembros (aVR, aVL y aVF) y las seis derivaciones precordiales (V1-6).
Por lo tanto, hay doce derivaciones en total. Cada una de las cuales registra información de partes concretas del corazón:
La comprensión de las direcciones o vectores normales y anormales de la despolarización y repolarización comporta una importante información diagnóstica. El ventrículo derecho posee muy poca masa muscular, por lo que solamente imprime una pequeña marca en el EKG haciendo más difícil diagnosticar los cambios en éste que los producidos en el ventrículo izquierdo. Los electrodos miden la actividad eléctrica media generada por la suma total de la capacidad cardiaca en un momento concreto. Por ejemplo, durante el sístole auricular normal, la suma de la actividad eléctrica produce un vector eléctrico que se dirige del nódulo SA (sinusal) hacia el nódulo AV (auriculoventricular) y se extiende desde el atrio derecho al izquierdo ( puesto que el nódulo SA reside en el atrio derecho). Esto se convierte en la onda P en el EKG, la cual es recta en I, II, III, AVL y aVF (ya que la actividad eléctrica general se dirige hacia esas derivaciones), e invertida en aVR (dado que se aleja de esa derivación) El ECG normal
El trazado típico de un electrocardiograma registrando un latido cardíaco normal consiste en una onda P, un complejo QRS y una onda T. La pequeña onda U normalmente es invisible. El eje electricoEl eje eléctrico es la dirección general del impulso eléctrico a través del corazón. Normalmente se dirige en forma de vector hacia la parte inferior izquierda, aunque se puede desviar a la derecha en gente muy alta u obesa. Una desviación extrema es anormal e indica un bloqueo de rama, hipertrofia ventricular o (si es hacia la derecha) embolia pulmonar. También puede diagnosticar una dextrocardia o una inversión de dirección en la orientación del corazón, pero esta enfermedad es muy rara y a menudo ya ha sido diagnosticada por alguna prueba más específica, como una radiografía del tórax. Onda PLa onda P es la señal eléctrica que corresponde a la despolarización auricular. Resulta de la superposición de la despolarización de la aurícula derecha (Parte inicial de la onda P) y de la izquierda (Final de la onda P). La repolarización de la onda P (Llamada Onda T auricular) queda eclipsada por la despolarización ventricular (Complejo QRS). Para que la onda P sea sinusal (Que provenga del Nodo Sinusal) debe reunir ciertas características:
Complejo QRSEl complejo QRS corresponde a la corriente eléctrica que causa la contracción de los ventrículos derecho e izquierdo (despolarización ventricular), la cual es mucho más potente que la de las aurículas y compete a más masa muscular, produciendo de este modo una mayor deflexión en el EKG. La onda Q, cuando está presente, representa la pequeña corriente horizontal (de izquierda a derecha) del potencial de acción viajando a través del septum interventricular. Las ondas Q que son demasiado anchas y profundas no tienen un origen septal, sino que indican un infarto de miocardio. Las ondas R y S indican contracción del miocardio. Las anormalidades en el complejo QRS pueden indicar bloqueo de rama (cuando es ancha), taquicardia de origen ventricular, hipertrofia ventricular u otras anormalidades ventriculares. Los complejos son a menudo pequeños en las pericarditis. La duración normal es de 60 a 100 milisegundos Onda TLa onda T representa la repolarización de los ventrículos. En el complejo QRS generalmente ocurre la onda de repolarización auricular, por lo que la mayoría de las veces no se ve. Eléctricamente, las células del músculo cardiaco son como muelles cargados; un pequeño impulso las dispara, despolarizan y se contraen. La recarga del muelle es la repolarización (también llamada potencial de acción). En la mayoría de las derivaciones, la onda T es positiva. Las ondas T negativas pueden ser síntomas de enfermedad, aunque una onda T invertida es normal en V1 ( V2-3 en la gente de color). El segmento ST conecta con el complejo QRS y la onda T. Puede estar reducido en la isquemia y elevado en el infarto de miocardio Medidas del EKGIntervalo QTEl intervalo QT corresponde a la activación y recuperación ventricular, se mide desde el principio del complejo QRS hasta el final de la onda T. Éste intervalo QT y el QT corregido son importantes en la diagnosis del síndrome de QT largo y síndrome de QT corto. Su duración varía según la frecuencia cardíaca y se han desarrollado varios factores de corrección para este intervalo. El más frecuentemente utilizado es el formulado por Bazett y publicado en 1920. La fórmula de Bazett es:
Un método mucho más exacto fue desarrollado por Rautaharju, que creó la fórmula:
Referencias
Enlaces externos
Categoría: Electrofisiología cardíaca |
|
| Este articulo se basa en el articulo Electrocardiograma publicado en la enciclopedia libre de Wikipedia. El contenido está disponible bajo los términos de la Licencia de GNU Free Documentation License. Véase también en Wikipedia para obtener una lista de autores. |

Último visto

Enciclopedia



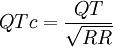
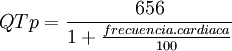 .
. 